Le VIH-sida chez les enfants et les adolescents
Faits saillants
- Les enfants immigrants et réfugiés qui arrivent au Canada sont plus vulnérables à une infection par le VIH que les enfants nés au Canada.
- Les estimations de la prévalence du VIH par pays sont facilement accessibles1 et peuvent être utilisées pour appuyer les décisions sur l’exécution de tests de dépistage du VIH chez les enfants.
- Il faudrait procéder au test de dépistage du VIH chez les enfants nés d’une mère vivant avec le VIH, les enfants ayant d’autres facteurs de risque d’acquisition du VIH ou les enfants ayant des manifestations cliniques évocatrices du VIH.
- Il faut donner des conseils avant et après les tests dans tous les cas, à la fois aux parents ou aux tuteurs et à l’enfant, selon l’âge.
- Les enfants dont le test de dépistage est positif au VIH devraient être aiguillés vers une équipe soignante multidisciplinaire ayant des compétences en soins du VIH pédiatrique.
Historique et principes de base
Le VIH est un rétrovirus qui peut toucher plusieurs cellules du système immunitaire, provoquant une dysfonction et une susceptibilité accrue aux infections opportunistes. Notamment, le virus pénètre dans les lymphocytes T CD4, s’y réplique et finit par en causer la déplétion. La numération des lymphocytes CD4 est donc un indicateur de l’étendue de l’immunodéficience chez un patient atteint du VIH. Plus la numération des lymphocytes CD4 est basse, plus les infections opportunistes auxquelles le patient est vulnérable sont variées. Non traitée sur le plan clinique, l’infection par le VIH finira par dégénérer en syndrome de l’immunodéficience acquise (sida), puis à causer la mort.
Les enfants peuvent contracter l’infection par le VIH de diverses façons :
Les voies de transmission du VIH chez les enfants et les adolescents
- Transmission de la mère à l’enfant
- Voie périnatale
- Allaitement*
- Alimentation d’aliments prémastiqués*
- Contact sexuel
- Relations sexuelles consensuelles (adolescents)
- Agression sexuelle
- Associée aux soins
- Transfusion sanguine
- Aiguilles et seringues réutilisées
- Pratiques traditionnelles
- Circoncision
- Scarification
* Une mère de substitution ou une autre personne peut également être la source de transmission.
- La transmission de la mère à l’enfant peut découler de l’exposition intra-utérine ou intrapartum (périnatale) ou de l’allaitement après l’accouchement. On peut envisager un allaitement caché ou le fait qu’une mère de substitution allaite l’enfant lorsque celui-ci reçoit un diagnostic inattendu de VIH.
- La transmission est également possible si la mère ou une autre personne donne au nourrisson ou au bébé plus âgé des aliments qu’elle a mastiqués et qu’il y avait du sang dans sa salive.
- La transfusion de produits sanguins a déjà représenté une voie importante de transmission du VIH au Canada. Chaque don à la Société canadienne du sang et à Héma-Québec fait maintenant l’objet d’un test de dépistage du VIH, et le risque de transmission par cette voie est désormais estimé à moins de un cas sur huit à 12 millions.2 Cependant, on peut envisager une infection causée par la transfusion d’un produit sanguin chez des enfants venant d’autres régions du monde, où le dépistage des donneurs et des produits sanguins est moins rigoureux.
- Les relations sexuelles non protégées et la consommation de drogues injectables sont des voies de transmission importantes chez les adolescents et les jeunes adultes. Il faut envisager une agression sexuelle en cas d’infection inattendue chez un enfant, quel que soit son âge.
- La réutilisation de matériel médical, tel que des seringues et des aiguilles, est une source d’infection par le VIH dans certains pays aux ressources limitées.
- Dans de rares cas, la transmission peut être causée par l’utilisation de matériel contaminé pour les circoncisions traditionnelles ou les pratiques culturelles, telles que la scarification.3
Le pronostic du VIH contracté pendant la période périnatale a déjà été très sombre, et la mort était la norme pendant l’enfance. Le taux de mortalité élevé s’explique par la réponse des nourrissons et des jeunes enfants à l’infection primaire par le VIH par rapport aux adultes. En général, la charge virale du VIH demeure plus élevée pendant de plus longues périodes chez les jeunes enfants, ce qui accélère l’évolution de l'immunodéficience et réduit le délai avant l’apparition d’une maladie définissant le sida. Sans traitement, un enfant infecté en période périnatale sur cinq contractera le sida pendant sa première année de vie, pour un âge médian d’environ cinq ans au diagnostic du sida. Heureusement, ce pronostic s’est considérablement amélioré au Canada et dans d’autres pays où sont implantés des programmes de traitement du VIH pour les enfants.4,5
Étant donné l’accessibilité à l’association d’antirétroviraux (cART), on s’attend désormais à la survie en bonne santé jusqu’à l’âge adulte. Il est donc très important de diagnostiquer le VIH le plus tôt possible, pour amorcer une prise en charge optimale, y compris une association d’antirétroviraux, si la situation le justifie. L’administration de ce traitement est également une intervention de santé publique efficace pour les adolescents et les adultes, car elle prévient la transmission lors de contacts sexuels entre une personne infectée et une personne non infectée6 et la transmission de la mère à l’enfant.7,8 Les dispensateurs de soins de première ligne sont généralement les premiers professionnels de la santé à rencontrer les enfants immigrants et réfugiés et ont donc une excellente occasion d’amorcer le bilan de santé. Les recommandations suivantes visent à appuyer la pratique par des conseils sur les tests de dépistage du VIH chez les enfants et les adolescents et sur les interventions en vue d’un aiguillage rapide des patients infectés par le VIH.
L’épidémiologie et la gravité de la maladie
En 2011, on estime que 3,3 millions d’enfants de 0 à 14 ans étaient atteints du VIH dans le monde. Cependant, on constate des tendances encourageantes ces dernières années. Même si on estime que 330 000 nouvelles infections se sont produites en 2011, l’incidence chez les enfants diminue considérablement à mesure que les programmes visant à prévenir la transmission du VIH de la mère à l’enfant prennent de l’expansion. La mortalité liée au sida est également à la baisse, à mesure que l’association d’antirétroviraux se généralise chez les enfants des pays aux ressources limitées. Au tableau 1 figure un résumé des estimations de prévalence de VIH par région en 2010, d’après l’ONUSIDA. Les zones de prévalence par pays sont exposées à la figure 1. La majorité des enfants infectés par le VIH (3,1 millions) vivent dans les pays de l’Afrique subsaharienne.1
|
Région |
Prévalence estimative (%) |
|---|---|
|
Afrique subsaharienne |
4,9 |
|
Moyen-Orient et Afrique du Nord |
0,2 |
|
Asie du Sud et du Sud-Est |
0,3 |
|
Asie de l’Est |
0,1 |
|
Océanie |
0,3 |
|
Amérique latine |
0,4 |
|
Caraïbes |
1,0 |
|
Europe de l’Est et Asie centrale |
1,0 |
|
Europe centrale occidentale |
0,2 |
|
Amérique du Nord |
0,6 |
|
Source : Programme commun des Nations Unies sur le VIH/sida (ONUSIDA), Journée mondiale sida 2011, Rapport ONUSIDA, p. 10-11. |
|
Figure 1 : Prévalence du VIH au niveau mondial, 2009
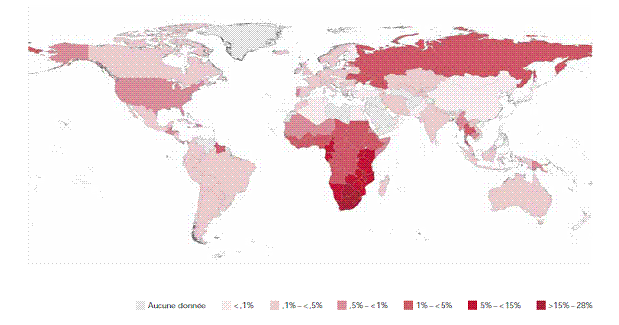
Source : Rapport ONUSIDA/UNAIDS sur l’épidémie mondiale de sida 2010. Reproduction autorisée.
Au Canada, la grande majorité des enfants de 0 à 14 ans infectés par le VIH ont contracté le virus pendant la période périnatale. Entre 2002 et 2005, 89 % des enfants immigrants et réfugiés dont la séropositivité au VIH a été déterminée après leur arrivée étaient d’origine africaine. Selon les antécédents, la plupart de ces enfants avaient été infectés pendant la période périnatale, et seulement 11 % prenaient une forme d’antirétrovirothérapie au moment de leur test positif au Canada.9
Le dépistage
Le processus avant l’immigration
Depuis 2002, le test de dépistage du VIH fait partie de l’examen médical de Citoyenneté et Immigration Canada (CIC) chez les demandeurs de 15 ans et plus. Le statut de VIH est pris en compte lorsqu’on évalue l’acceptation d’une demande d’immigration, d’après les évaluations d’utilisation des services de santé, mais d’après la Loi sur l’immigration et la protection des réfugiés, un test de dépistage du VIH positif ne peut servir de critère pour exclure les réfugiés et les demandeurs du statut de réfugié.10 Les demandeurs séropositifs au VIH admis au Canada devraient recevoir les coordonnées et les numéros de téléphone des services de santé publique et du VIH de leur province ou territoire de destination auprès du bureau des visas ou de l’immigration.11 Les réfugiés qui ne sont pas parrainés par le gouvernement (p. ex., réfugiés parrainés par des organismes du secteur privé, demandeurs du statut de réfugié ou demandeurs d'asile) n’ont peut-être pas subi de dépistage avant leur départ.
CIC doit aviser les autorités de santé publique régionales à l’arrivée d’immigrants ou de réfugiés dont le test de dépistage du VIH est positif, ce qui doit donner lieu à des tests de confirmation au Canada. Il n’y a pas de mécanisme pour s’assurer du suivi médical subséquent des patients. Les enfants de 0 à 14 ans subissent rarement un dépistage du VIH avant leur arrivée au Canada et n’ont peut-être pas subi le test même si l’infection de leur mère était démontrée.
Les recommandations relatives aux tests après l’immigration
La Collaboration canadienne pour la santé des immigrants et des réfugiés (CCSIR) recommande le dépistage du VIH chez les adolescents et les adultes en provenance de pays où la séroprévalence estimative du VIH dépasse les 1 %.12 On peut obtenir les évaluations de la prévalence du VIH par région et par pays dans le site Web de l’ONUSIDA. L’Afrique subsaharienne, les Caraïbes ainsi que l’Europe de l’Est et l’Asie centrale présentent une prévalence estimative du VIH supérieure à 1 % (tableau 1). Il convient de souligner que même si la prévalence globale du VIH est inférieure à 1 %, certains pays et les populations de régions données dépassent ce seuil. Les immigrants et les réfugiés peuvent provenir de pays où l’incidence du VIH augmente au fil du temps, ou de zones de conflit où les taux de transmission sont élevés en raison de la violence sexuelle. Il faut alors également envisager le test de dépistage du VIH.
C’est le clinicien qui décide de faire subir le test de dépistage du VIH à l’enfant, sur une base individuelle. Le test est actuellement recommandé chez les enfants de moins de 15 ans lorsqu’il est déterminé que le principal demandeur est infecté par le VIH.12 Le test de dépistage du VIH doit également être effectué si la mère biologique de l’enfant est décédée et que la cause probable de ce décès est liée au sida. Si l’enfant arrive au Canada en compagnie d’une tutrice, les dispensateurs de soins doivent vérifier s’il s’agit de la mère biologique. Si la mère biologique n’a pas accompagné l’enfant au Canada, il est raisonnable de procéder au test si la prévalence de VIH est supérieure à 1 % dans le pays d’origine du patient. Le test est également recommandé en cas d’autre facteur de risque que la transmission de la mère à l’enfant, telle qu’une agression sexuelle connue ou présumée ou la transfusion d’un produit sanguin dans le pays d’origine. En cas de facteur de risque important, le test doit être exécuté, quels que soient les résultats déclarés ou consignés dans le pays d’origine. Certains experts recommandent de faire subir le test à tous les enfants provenant de pays où la prévalence du VIH est supérieure à 1 %, même si cette pratique de dépistage des immigrants et des réfugiés n’est pas systématique dans tous les centres. Il faut effectuer le test chez ces enfants, quel que soit leur âge, à moins de respecter tous les critères suivants : la mère biologique est présente et son statut de séronégativité au VIH est confirmé par un test pertinent, les antécédents de l’enfant n’indiquent aucun facteur de risque d’acquisition du VIH et l’enfant ne présente aucune manifestation clinique évocatrice du VIH-sida.
Les pédiatres et autres dispensateurs qui soignent des adolescents de 15 ans et plus devraient envisager la possibilité de VIH chez ces patients en présence d’un facteur de risque ou d’observations cliniques évocatrices. Ces jeunes font partie de la tranche d’âge la plus vulnérable à l’acquisition d’une nouvelle infection.1 Le test n’a peut-être jamais été effectué, particulièrement chez les réfugiés qui ne sont pas parrainés par le gouvernement. De plus, il n’est pas toujours possible d’avoir accès aux résultats des tests, et même si un résultat négatif est étayé, le patient se situait peut-être dans la « fenêtre sérologique » d’acquisition des anticorps du VIH. Un test faux négatif se produit lorsque l’infection est récente, généralement au cours des deux à quatre semaines précédentes. Le défaut de percevoir ce risque dans cette tranche d’âge s’associe à un délai de diagnostic.13
Quand procéder au dépistage du VIH chez les enfants immigrants et réfugiés?
- Le parent a reçu un test de dépistage positif au VIH (avant ou après l’immigration).
- La mère biologique est décédée à cause d’une maladie liée au sida connue (ou présumée).
- La mère biologique n’est pas au Canada et l’enfant provient d’une région ou d’un pays où la prévalence du VIH est supérieure à 1 %*.
- L’enfant ou l’adolescent présente un facteur de risque de transmission.
- L’adolescent provient d’une région ou d’un pays où la prévalence du VIH est supérieure à 1 % ou est de sexe féminin et enceinte.
- L’enfant ou l’adolescent présente des manifestations cliniques évocatrices d’une infection par le VIH.
* Certains experts recommandent de procéder au test de dépistage du VIH chez tous les enfants de moins de 15 ans s’ils proviennent d’un pays où la prévalence est supérieure à 1 %.
Évidemment, plusieurs scénarios cliniques devraient inciter à envisager la possibilité du VIH et susciter l’exécution d’un test de dépistage pertinent. Plusieurs symptômes, observations cliniques et diagnostics souvent associés à une infection sous-jacente par le VIH sont résumés ci-dessous. Il faut effectuer le test de dépistage du VIH chez les patients ayant un diagnostic d’infections opportunistes, telles que la pneumocystose pulmonaire (PCP), la méningite cryptococcale, la toxoplasmose du système nerveux central, la rétinite à cytomégalovirus (CMV) et l’infection disséminée par le complexe Mycobacterium avium (MAC). Tous les patients atteints d’une tuberculose active (TB) devraient également subir le test. Il est recommandé de consulter un spécialiste en infectiologie pédiatrique pour contribuer à la prise en charge de ces maladies.
Il faut également envisager le test du VIH chez les patients qui obtiennent certains résultats de laboratoire, comme une lymphopénie, une thrombocytopénie ou une anémie inexpliquée et persistante.
Manifestations cliniques possibles du VIH
- Retard staturopondéral
- Retard neurodéveloppemental
- Infections bactériennes récurrentes
- Diarrhée récurrente ou chronique
- Fièvre d’origine inconnue
- Lymphadénopathie généralisée
- Muguet après la période néonatale
- Infections opportunistes
Les interventions
Les modes de dépistage
Le test de dépistage du VIH de première intention chez les enfants de plus de 18 mois au Canada est le titrage immunoenzymatique utilisant un antigène adsorbé (test ELISA) des anticorps du VIH. Ce test peut également être utilisé avant l’âge de 18 mois si on ne connaît pas le statut de la mère biologique. Dans ce scénario, il faut confirmer le test ELISA par un test de réaction en chaîne de la polymérase (PCR). Des résultats positifs et indéterminés au test ELISA sont confirmés par transfert Western. Un test faux négatif peut se produire si l’infection est récente, c’est-à-dire dans les deux à quatre semaines précédentes, qui correspond à la fenêtre de séroprévalence. Si une exposition à haut risque s’est produite pendant cette période, il faut prévoir reprendre le test de un à trois mois plus tard si le test initial était négatif. Compte tenu de cette fenêtre, les nourrissons allaités par une mère séropositive au VIH devraient subir le test de un à trois mois après l’arrêt de l’allaitement.
Avant 18 mois, les enfants nés d’une mère atteinte du VIH peuvent obtenir des résultats positifs au test ELISA en raison de la présence d’anticorps maternels contre le VIH. Si la mère biologique de l’enfant de cet âge a une infection connue au VIH, des tests de PCR-ADN ou de PCR-ARN sont les titrages privilégiés pour diagnostiquer le VIH. Au Canada, le test de PCR-ADN du VIH (ou un test d’ADN-ARN qualitatif combiné) est standard dans certaines régions, tandis que d’autres ont adopté une méthode d’ARN quantitatif. Les nourrissons nés d’une mère atteinte du VIH devraient subir l’un de ces titrages à la naissance, à un mois et à quatre mois. En général, un test positif à la naissance évoque une infection intra-utérine. Les deux tests sont dotés d’une spécificité de 100 % à un mois et d’une sensibilité de 100 % à quatre mois.14,15 Chez les nourrissons traités au moyen d’une association prophylactique d’antirétroviraux, la charge virale quantitative d’ARN peut-être supprimée sous la limite de détection et donner lieu à un résultat faux négatif, jusqu’à ce que l’on ait interrompu les antirétroviraux pendant quelques semaines.
Les conseils thérapeutiques avant l’exécution du test
Il faut donner des conseils thérapeutiques avant tous les tests de dépistage du VIH. L’approche dépend de l’âge et de l'étape. Chez les jeunes enfants, la discussion aura lieu en présence d’un parent ou d’un tuteur. Les adolescents dont le développement correspond à l’âge et qui sont en mesure de consentir eux-mêmes aux interventions devraient recevoir les conseils directement.
- Il faut recourir à un interprète professionnel dans les familles qui ne maîtrisent pas le français ou l’anglais, afin de garantir une communication claire et de respecter la confidentialité. Le recours à des interprètes non formés, en particulier les enfants et les adolescents, n’est pas recommandé. Les familles peuvent être particulièrement sensibles au partage d’information sur le diagnostic du VIH avec un interprète. Assurez-vous que la famille du patient juge l’interprète acceptable.
- Il faut préciser la nature confidentielle des conseils thérapeutiques avant le test. Il faut toutefois expliquer que le VIH est considéré comme une maladie à déclaration obligatoire aux autorités de santé publique.
- En cas d’acquisition périnatale présumée du VIH, il faut préciser qu’un test positif chez l’enfant donnera probablement lieu à un diagnostic de VIH chez la mère biologique.
- Il faut expliquer clairement la signification d’un test positif, négatif ou indéterminé et éviter le jargon médical.
- Il faut connaître les antécédents du patient pour déterminer les facteurs de risque et le moment de l’exposition.
- Il faut expliquer la période de séroprévalence et la nécessité de reprendre le test si le résultat est négatif ou indéterminé et qu’une récente exposition à haut risque a eu lieu.
- Il faut aborder les répercussions psychologiques d’un test positif, de même que les mécanismes d’adaptation et les systèmes de soutien pour le patient.
- Enfin, il faut prévoir un rendez-vous de suivi pour transmettre les résultats du test et donner des conseils.
Les conseils thérapeutiques après l’exécution du test
Il est recommandé de donner des conseils thérapeutiques après les résultats de tous les tests. Il faut évaluer soigneusement la question de la divulgation chez les enfants dont les résultats confirment une infection par le VIH. En général, on y prépare les jeunes enfants atteints du VIH pendant plusieurs années. On recommande que cette divulgation ait lieu entre dix et 12 ans chez les enfants dont le développement correspond à l’âge.16 Les adolescents en mesure de consentir à des interventions médicales doivent être informés de leur diagnostic après un résultat positif et recevoir un soutien psychosocial pertinent. Les réactions des patients ou de leurs parents à un test positif au VIH peuvent varier, mais une telle nouvelle peut être très difficile à assimiler. Les personnes en détresse devraient être immédiatement aiguillées vers un spécialiste en santé mentale.
Les conseils thérapeutiques donnés après un résultat positif devraient s’accompagner d’un élément pédagogique, comportant une explication sur les risques et les voies de transmission du VIH à d’autres, sur les manières de réduire les risques, y compris les moyens précis d’éviter la transmission. Il faut aborder la question de la divulgation à d’autres et donner des recommandations pour éviter de divulguer le statut de l’enfant de manière inappropriée. Enfin, il faut souligner l’accès à l’association d’antirétroviraux et la survie prolongée et en bonne santé obtenue grâce à cette médication.
L’allaitement
Au Canada et dans d’autres pays aux revenus élevés, l’infection de la mère par le VIH est considérée comme une contre-indication à l’allaitement.17 Si une mère allaitante a une infection par le VIH connue ou présumée, il faudrait lui donner des conseils quant au risque de transmission, lui conseiller d’arrêter d’allaiter et lui proposer une forme d’alimentation adaptée à l’âge de l’enfant. Il faut discuter de ces scénarios avec un spécialiste en infectiologie pédiatrique, au cas où la prophylaxie postexposition serait indiquée pour l’enfant.
Une fillette présentant une possibilité de VIH
Kay est une fillette de 22 mois née en Inde de parents birmans qui y vivaient à titre de réfugiés. Les parents, mais pas Kay, viennent recevoir les résultats et des conseils thérapeutiques après un test de dépistage du VIH. Les résultats révèlent que les deux parents sont infectés par le VIH. Dans la salle d’examen, Kay est allaitée par sa mère.
Kay n’a pas eu de maladies graves, et son développement semble correspondre à son âge. Son poids se situe bien en deçà du 3e percentile pour son âge, et elle a de petits ganglions lymphatiques palpables dans le cou, aux aisselles et sur l’aine. Son examen ne révèle rien d’autre de particulier. La prise des antécédents permet de constater que les deux parents avaient reçu des résultats positifs au test de dépistage du VIH avant leur arrivée au Canada. Plus tard, le test de Kay revient positif.
Comment vous y prendriez-vous pour conseiller à ces parents de faire subir le test de dépistage à leur enfant, en plus de leur annoncer les résultats de leur propre test? Comment aborderiez-vous la question de l’allaitement?
Points d’apprentissage
- Le test de dépistage du VIH avant et après l’immigration n’est pas effectué systématiquement chez les enfants immigrants et réfugiés de 0 à 14 ans, quel que soit leur pays d’origine.
- En Inde, lorsqu’on a dépisté l’infection par le VIH chez les parents de Kay, celle-ci n’a pas subi le test. Ses parents devaient transmettre les résultats à un médecin au Canada. Dans les deux pays, Kay a été allaitée pendant plusieurs mois après le diagnostic de sa mère. Cette situation devrait susciter une discussion immédiate avec un spécialiste en infectiologie pédiatrique sur appel.
- Si ces parents n’avaient pas subi le test, le VIH serait tout de même envisagé chez cette enfant, en raison de son retard staturopondéral et de sa lymphadénopathie généralisée.
Les aiguillages
Tous les enfants nouveaux arrivants chez qui on dépiste une infection par le VIH au Canada devraient être aiguillés vers un spécialiste en infectiologie pédiatrique, et de préférence vers un programme du VIH pédiatrique. Chaque cas devrait être discuté le plus tôt possible avec un clinicien spécialisé en VIH ou un spécialiste en infectiologie pédiatrique du centre d’aiguillage local afin de coordonner la prise en charge (p. ex., amorce de la prophylaxie du PCP) et d’éviter les délais avant de faire entreprendre les soins au patient et à sa famille. En cas de problème d’exposition continue, tel que l’allaitement, ou si l’enfant présente des signes ou symptômes évocateurs du VIH, il faut discuter immédiatement du cas avec le spécialiste en infectiologie pédiatrique sur appel.
Les enfants atteints du VIH devraient être traités par une équipe soignante multidisciplinaire, y compris un spécialiste du VIH pédiatrique, une coordonnatrice en soins infirmiers, un pharmacien, un diététiste, un psychologue clinique et un travailleur social. La décision d’amorcer l’association d’antirétroviraux doit être prise par un spécialiste du VIH, après avoir évalué la numération et le pourcentage de lymphocytes CD4 du patient, ses antécédents cliniques et son profil de pharmacorésistance. Un spécialiste doit assurer la supervision à long terme de ces posologies médicamenteuses. Même si un exposé sur les antivirothérapies dépasse la portée du présent document, le site Web des National Institutes of Health contient des lignes directrices à jour sur la prise en charge du VIH chez les enfants.15
Références
- ONUSIDA. Rapport mondial : Rapport ONUSIDA sur l’épidémie mondiale de sida 2012. Genève: Programme commun des Nations Unies sur le VIH/sida (ONUSIDA), 2012.
- Société canadienne de pédiatrie, comité des maladies infectieuses et d’immunisation. Les transfusions et le risque d’infection au Canada : mise à jour pour 2012. Paediatr Child Health 2012;17(10):e8-14.
- Cotton M, Marais BJ, Andersson MI et coll. Minimizing the risk of non-vertical, non-sexual HIV infection in children – beyond mother to child transmission. J Int AIDS Soc 2012;15(2):17377.
- Gortmaker SL, Hughes M, Cervia J et coll.; Pediatric AIDS Clinical Trials Group Protocol 219 Team. Effect of combination therapy including protease inhibitors on mortality among children and adolescents infected with HIV-1. New Engl J Med 2001;345(21):1522-8.
- Kapogiannis BG, Soe MM, Nesheim SR et coll. Mortality trends in the US Perinatal AIDS Collaborative Transmission Study (1986-2004). Clin Infect Dis 2011;53(10):1024-34.
- Cohen MS, Chen YQ, McCauley M et coll.; HPTN 052 Study Team. Prevention of HIV-1 infection with early antiretroviral therapy. New Engl J Med 2011;365(6):493-505.
- Cooper ER, Charurat M, Mofenson L et coll.; Women and Infants’ Transmission Study Group. Combination antiretroviral strategies for the treatment of pregnant HIV-1-infected women and prevention of perinatal HIV-1 transmission. J Acquired Immune Def Syndr 2002;29(5):484-94.
- Forbes JC, Alimenti AM, Singer J et coll.; le Groupe canadien de recherche sur le sida chez les enfants. A national review of vertical HIV transmission. AIDS 2012;26(6):757-63.
- MacPherson DW, Zencovich M, Gushulak BD. Emerging pediatric HIV epidemic related to migration. Emerg Infect Dis 2006;12(4):612-7.
- Ministère de la Justice Canada. Loi sur l’immigration et la protection des réfugiés. Ottawa: Gouvernement du Canada, 2001.
- Citoyenneté et Immigration Canada. Manuel du médecin désigné. Ottawa: Sa Majesté la reine du chef du Canada, représentée par la ministre de la Citoyenneté et de l’Immigration, 2011.
- Pottie K, Greenaway C, Feightner J et coll. Evidence-based clinical guidelines for immigrants and refugees. CMAJ 2011;183(12):E824-925. Appendix 6: Human immunodeficiency virus: Evidence review for newly arriving immigrants and refugees.
- Vermund SH, Wilson CM. Barriers to HIV testing—where next? Lancet 2002;360(9341):1186-7.
- Burgard M, Blanche S, Jasseron C et coll.; Agence nationale de recherche sur le SIDA et les hépatites virales French Perinatal Cohort. Performance of HIV-1 DNA or HIV-1 RNA tests for early diagnosis of perinatal HIV-1 infection during anti-retroviral prophylaxis. J Pediatr 2012;160(1):60-6.
- National Institutes of Health, Health and Human Services panel on antiretroviral therapy and medical management of HIV-infected children, 2012. Guidelines for the use of antiretroviral agents in pediatric HIV infection.
- Salter-Goldie R, King SM, Smith ML et coll. Disclosing HIV diagnosis to infected children: A health care team's approach. Vulnerable Children Youth Studies 2007;2(1):12-16.
- Société canadienne de pédiatrie, comité des maladies infectieuses et d’immunisation. Maternal infectious diseases, antimicrobial therapy or immunizations: Very few contraindications to breastfeeding. Paediatr Child Health 2006;11(8):489-91. Reconduit en 2011.
Réviseuse scientifique
Michael Clark, MD
Heather Onyett, MD
Mise à jour : janvier, 2014
